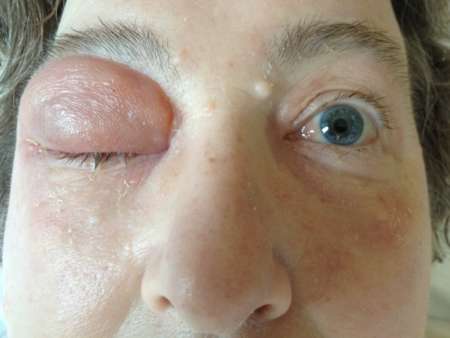
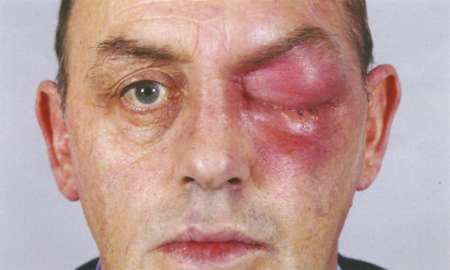
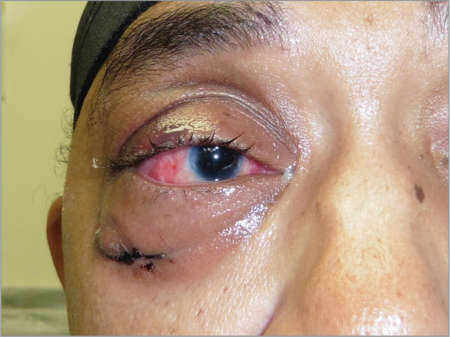
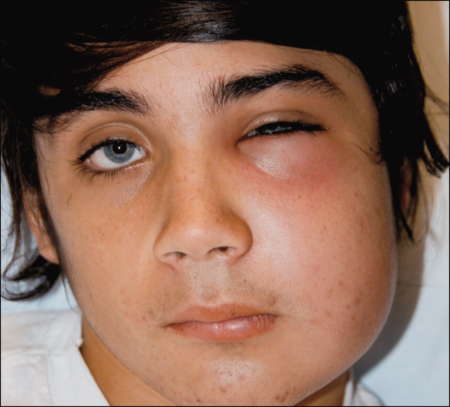
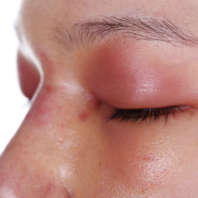
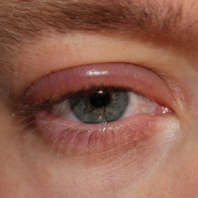
Заболевание, при котором развивается разлитое воспаление с гноем, вызывающее некроз и расплавление орбитальной клетчатки, называется флегмоной глаза. Главной особенностью патологии является то, что у воспаления нет четких границ. Процесс распространяется по мягким тканям в течение короткого промежутка времени, поэтому флегмона глаза опасна для здоровья и жизни пациента.
Данное заболевание в офтальмологии возникает приблизительно у 1% пациентов. Наиболее часто ему подвергаются новорожденные, дети в возрасте до 5 лет, пожилые люди.
Очень важно отличать заболевание от других, имеющих похожую симптоматику: отека Квинке, воспаления надкостницы, острого дакриоцистита, флегмоны век.
Что такое флегмона глаза и как ее лечить, описывает данная статья.
Оглавление
Виды
Флегмона глазницы классифицируется по нескольким признакам. Неспецифическую флегмону разделяют на гнилостную, анаэробную и гнойную.
По локализации воспаления:
- флегмона верхнего или нижнего века;
- флегмона слезного мешка;
- флегмона глазницы.
Формы
Патологию разделяют на такие формы:
- Серозную, или начальную. Характеризуется появлением инфильтрата, воспалительной жидкости, увеличением количества лейкоцитов в пораженном участке. На этом этапе между здоровыми и пораженными тканями ярко выраженной границы не обнаруживается. Данная форма быстро переходит в гнойную, гнилостную, поэтому она нуждается в своевременном лечении.
- Гнойную. Происходит некроз тканей. Образуется гнойный секрет. Формируются язвы на коже покрытые гнойным налетом. Если пациент не обладает достаточным иммунитетом, то кожное воспаление переходит на кости, мышцы. Начинается деструкция.
- Гнилостную. Ее возникновение провоцируют анаэробные микроорганизмы. Пораженные кожные покровы окрашены в зеленый цвет. При удалении таких участков, они начинают распадаться, источать гнилостный, неприятный запах.
- Некротическую. При этой форме появляются некротические участки. Формируется абсцесс. Появляется четкая граница между пораженными и здоровыми участками. Они могут самостоятельно вскрываться.
- Анаэробную. В местах появления некроза формируются газовые пузырьки.
Причины и возбудители
Возникновение заболевания провоцируют травмы костей лицевой области, порезы, инфекционное поражение глаз, носа, зубов. В 80% случаев флегмона вызывается следующими болезнями:
- острая форма дакриоцистита;
- синусит;
- халязион;
- фурункулез;
- осложнения, которые возникают после гриппозной инфекции, скарлатины, тифа;
- рожистое воспаление;
- флегмона левого или правого века;
- прорыв гноя в глазную орбиту.
Возбудителями флегмоны являются:
- грибки;
- стрептококки;
- стафилококки;
- гонококки;
- пневмококки.
Следствием их деятельности является инфицирование вен на лице, орбите. Формируются гнойные очаги, которые разрастаются в нарывы больших размеров.
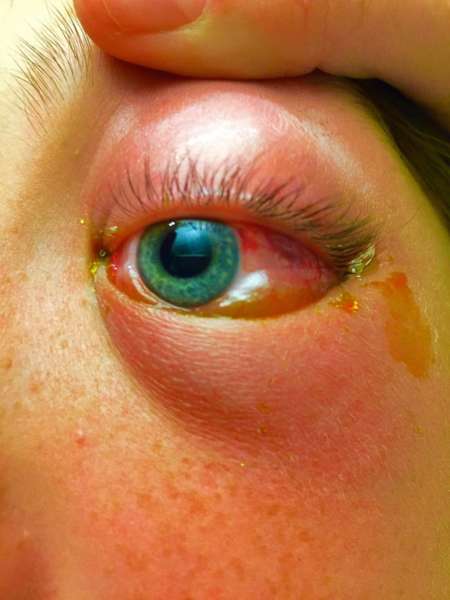
Флегмона появляется в результате инфицирования ранок бактериями или как осложнение другого заболевания глаза.
Механизм появления:
- возникает по причине хирургических болезней;
- после проведения операций;
- самостоятельная форма, не зависящая от других патологий.
Предрасполагающие факторы
Главной причиной возникновения флегмоны являются бактерии и вирусы. При этом далеко не все, кто с ними встретился, подвергаются заболеванию. Появление орбитального целлюлита обусловлено сочетанием некоторых факторов. К ним относят:
- Объем микроорганизмов в очаге воспаления.
- Состояние иммунитета.
- Устойчивость бактерий к лекарственным препаратам.
- Состояние кровообращения.
- Наличие или отсутствие аллергии.
У современного человека сопротивляемость к гнойным и воспалительным заболеваниям снижена. Причинами этого являются:
- бесконтрольное употребление антибиотиков, которое формирует устойчивость к ним микроорганизмов;
- отсутствие плановой вакцинации;
- наличие аллергических заболеваний.

Антибиотики можно принимать только после получения соответствующего назначения врача. Иначе при лечении флегмоны препараты не будут давать нужный эффект.
Симптомы
Признаки орбитального целлюлита подразделяются на местные и общие.
К ним относят:
- болезненность;
- покраснение кожи;
- отечность;
- повышенную температуру;
- дисфункцию пораженного органа.
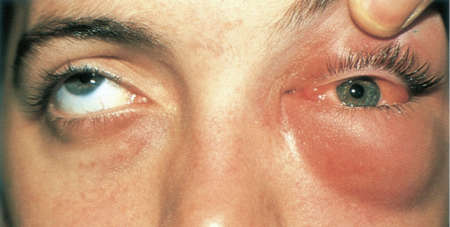
Воспалительный гнойный процесс характеризуется острым началом и быстрым распространением. Он длится от нескольких часов до 2-3-х суток. У больного внезапно появляются болевые ощущения пульсирующего характера в глазничной области. Они усиливаются при совершении вращательных движений глазными яблоками, при пальпации. По мере прогрессирования заболевания веки приобретают фиолетово-багряную окраску, становятся отечными, в результате чего их трудно раскрыть. Со временем развивается хемоз – ущемление отечной конъюнктивы, выпячивание, отклонение зрительной оси, неподвижность, смещение глаза. Как правило, состояние и самочувствие такого пациента остается тяжелым, стремительно снижается острота зрения пораженного глаза. При этом наблюдаются боли в голове разной локализации, тошнота, фебрильная лихорадка.
Постепенно воспалительный процесс распространяется на зрительные нервы. Как итог — развивается неврит, нарушается местное кровообращение в сосудах клетчатки. Формируются гнойные язвенные дефекты на роговице.
Заболевание характеризуется высоким риском развития тяжелых и критических осложнений. К ним относят:
- воспаление мозговых оболочек;
- формирование абсцессов в веществе головного мозга;
- тромбоз мелких вен и венозных синусов в полости черепа;
- развитие сепсиса.
Если происходит самопроизвольное разрешение гнойного очага, то есть выход содержимого наружу посредством конъюнктивальной оболочки, то такой исход считается наиболее благоприятным.
В том случае, если сформировалась флегмона орбиты глаза, установить источник инфекции достаточно сложно. Возможно развитие флегмоны орбиты глаза вследствие острого остита, периостита.
Для проведения дифференциальной диагностики следует учитывать, что клинические проявления заболевания сходны с флегмоной подглазнично-скуловой области. В этом случае грубо нарушается топография глаза. Наблюдается отечность подглазничной области, обоих век глаза и верхней губы со стороны поражения. Развивается выраженная инфильтрация мягких тканей экссудатом, в связи с этим глазная щель становится суженой или вовсе закрытой. Со временем сдавливаются глазные нервы. Это приводит к кератитам, гнойным воспалениям роговицы.
Довольно часто в патологический гнойно-воспалительный процесс вовлекается зрительный нерв, сетчатая и сосудистая оболочки. Такие осложнения приводят к развитию атрофии всего глазного яблока.
Если же воспаление будет сосредоточено только в глазнице, вероятен самопроизвольный прорыв гноя. В противном случае, последствие болезни – это переход процесса на одну или все три оболочки мозга. Также велика вероятность развития сепсиса и летального исхода.
Флегмона слезного мешка является патологией с инфекционной природой возникновения. Она вызывается грамположительными кокками, пневмококками, иными патогенными бактериями, внутриклеточными микроорганизмами. Болезнь сопровождается покраснением, сильным отеком в области обоих век, носа, щеки. Возникает уплотнение над слезным мешочком, которое болезненно во время пальпации и достаточно горячее на ощупь. Появляются головные боли, наблюдается слабость, повышается температура. Спустя некоторое время, в области воспаления, ткани становятся мягкими, по причине появления в них гноя. Далее происходит вскрытие с постепенным затягиванием раны.
Если вовремя начать лечиться, гнойно-воспалительный процесс можно предотвратить.
Флегмона глазницы считается опасным осложнением многих заболеваний лицевой области.
Флегмона подвисочной ямки характеризуется интенсивным болевым синдромом. Боль иррадиирует в область височной кости, глазное яблоко, усиливается при глотании.
При флегмоне крыловидно-небной ямки общее состояние больного тяжелое. Цифры лихорадки нередко достигают 40˚С, наблюдается озноб, сильные боли в верхней челюсти, щеке со стороны поражения.
У пожилых людей симптоматика обычно неярко выражена. Ухудшение самочувствия происходит постепенно.
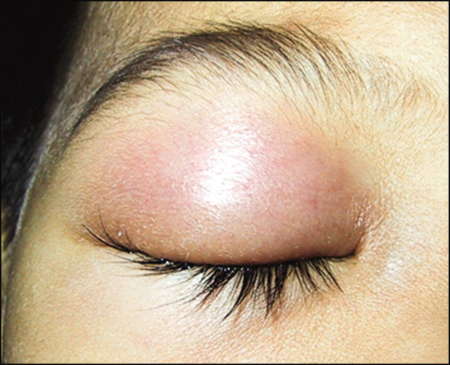
Флегмона века не поражает глазную клетчатку. Характеризуется отечностью, покраснением века. Кожа в области поражения натянута. При пальпации обнаруживается полость, заполненная жидкостью. Под кожей виден гной. В некоторых случаях флегмона века проходит самостоятельно. При этом происходит самопроизвольное вскрытие пораженного участка, выход гноя. Отек и покраснение уходят. В других случаях происходит распространение воспаления в головной мозг.
Диагностика
Для постановки диагноза больному необходимо обратиться к врачу-офтальмологу. Он соберет данные анамнеза, проанализирует, были ли у пациента воспалительные процессы, патология челюстно-лицевой области, проведет осмотр пораженного глаза.
Из функциональных обследований, врачи обычно назначают:
- Рентгенографию костей черепа, пазух носа, прицельный снимок глазницы.
- Ультразвуковое сканирование глаза.
- КТ либо МРТ для более точной диагностики.
Отличительные особенности флегмоны у ребенка и взрослого
Отмечено, что отек при флегмоне орбиты у детей всегда сопровождается высокой температурой. У взрослых она на ранних стадиях может оставаться нормальной.
Кроме того, особенности клинического течения заболевания у ребенка связаны с анатомическим строением и физиологией тканей:
- подкожная клетчатка рыхлая;
- тканевой барьер неполноценный;
- лимфатическая система незрелая;
- хорошее кровоснабжение.
При флегмоне наблюдается выраженная деформация лица, нарушение глотательной, жевательной, речевой функций. Происходит быстрое формирование воспалительного очага. Сильно выражен болевой синдром.
Флегмона у новорожденного
Инфицирование глаз у младенца происходит довольно часто. Поэтому родители должны знать, что такое флегмона и как ее лечить. Диагноз поставит врач, а мама и папа обязаны четко выполнять рекомендации. Одним из распространенных заболеваний является флегмона слезного мешка. Болезнь возникает по причине того, что еще сохранилась мембрана носослезного канала. Обычно после рождения ребенка она редуцируется. Значительно реже — остается такой же, какой была у плода. В некоторых случаях, у малыша появляется отделяемое гнойного характера из слезного мешка, образуются корочки. Припухлости, отеки видны в области внутреннего края глаз. При надавливании можно получить гной. Ребенок становится беспокойным, температура тела повышается. Чтобы подтвердить диагноз, проводят цветные пробы, зондирование слезного канала и его промывание. Если флегмона не вскрывается наружу, лечение не проводится, то это приводит к проникновению гноя в глазницу и мозг. Последствия становятся опасными для жизни ребенка.
Лечение
Больные с данным диагнозом подлежат срочной госпитализации, проведению интенсивной терапии.
Медикаментозная терапия
Назначается комплексная терапия, с обязательным включением антибиотиков.
Лечение включает в себя:
- Комбинированные препараты Тобрадекс или Комбинил Дуо.
- Антибактериальные препараты: Тетрациклин, Амоксиклав, Зиннат, Эритромицин.
- Противомикробные капли в глаза: Офтальмодек, Флоксал, Левомицетиновые капли.
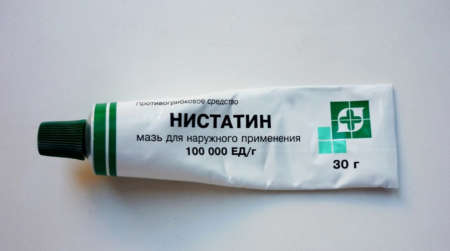
- Нистатин в случае грибковой инфекции.
- Туалет глаз слабым раствором фурацилина или перманганата калия.
При тяжелом течении назначают инъекции:
- Морфоциклин. В 15 мл 5% глюкозы растворяют 150 мл лекарства. Его вводят постепенно, на протяжении 5-7 минут.
- Ристомицин. Препарат вводят посредством капельниц.
Назначают сульфаниламиды инъекционно, 40% раствор глюкозы, уротропина, аскорбиновой кислоты вводят внутривенно.
В участках, где находится гной, делают надрезы, в которые закладывают раствор 10% натрия хлорида.
При наличии отека и отсутствии гноя назначается УВЧ, сухое тепло.
Оперативное лечение
При флюктуации флегмоны проводят вскрытие абсцесса. В место гнойного расплавления вставляется трубка-дренаж, через которую он будет впоследствии выходить. В течение последующих 3 дней проводят промывание раны, до появления грануляционной ткани.
Профилактика
С целью предотвращения заболевания необходимо предохранять глаза от микротравм. Хронические воспаления глазницы, инфекционные поражения на лице нуждаются в своевременном лечении. При травмах глаза проводят лечебные мероприятия. При этом используют антибиотики и сульфаниламиды.
Прогноз
Если начать своевременное терапевтическое лечение, с использованием антибиотиков, то исход заболевания будет благоприятным. При попытке вылечить болезнь в домашних условиях, самостоятельно, отсутствие адекватного лечения, повлекут за собой осложнения. Они приведут к тромбозу кавернозного синуса, менингиту, сепсису, смерти.
Флегмона глаза – тяжелое заболевание. При первых же симптомах, дискомфорте, болевых ощущениях, необходимо обратиться к офтальмологу. Ни в коем случае нельзя заниматься самолечением. Только врач, используя современные методики, правильно и быстро определит тип и вид болезни. Он госпитализирует пациента, назначит адекватное лечение. Строгое соблюдение рекомендаций, внимательное отношение к своему здоровью, помогут избавиться от проблемы, сохранить зрение.