Формирование зрительного аппарата начинается еще на этапе внутриутробного развития. Уже на третьей неделе беременности образовываются глазные ямки и зачаток хрусталика. Проведение первого диагностического осмотра младенцев осуществляет микропедиатр в родильном доме. С первых дней жизни врачом могут быть выявлены заболевания и аномалии органов зрения, среди которых врожденная катаракта диагностируется у 0,4% появившихся на свет детей. Патология характеризуется помутнением хрусталика, нередко протекает в совокупности с иными пороками. Если изменения внутриглазной линзы незначительны и локализованы преимущественно в области периферии, некоторое время можно обойтись консервативными способами лечения, но в преобладающих случаях поражение рекомендуется удалять хирургическим путем.
Оглавление
Этиология заболевания
Формирование врожденной катаракты имеет связь с влиянием наследственных факторов и отрицательным воздействием внешних и внутренних проявлений на этапе внутриутробного развития.
Главные причины врожденной катаракты:
- Генные, хромосомные аномалии:
- в связи с наследственной и генетической неполноценностью по аутосомно-доминантному типу. Реципиентный тип характерен для родственного кровосмешения;
- нарушен углеводный и кальциевый обмен;
- синдромы, в проявлениях которых наблюдается врожденное помутнение хрусталика (к примеру, Дауна, Марфана, Лоу).
- Отрицательное воздействие экзогенных и эндогенных факторов на формирование плода во время беременности, приводящих к нарушенному эмбриогенезу:
- наличие у матери вредных привычек;
- поражение эмбриона токсическими веществами;
- интоксикация женщины;
- медикаментозное лечение (особенно тетрациклиновые, антибактериальные препараты);
- перенесение инфекционных, вирусных заболеваний – гриппа, краснухи, токсоплазмоза;
- нарушения обмена веществ;
- хронические болезни;
- эндокринные расстройства;
- токсикоз, скудный рацион питания, дефицит необходимых витаминов;
- резус-конфликт.
По данным медицинской статистики в 25% клинических случаев причиной врожденного помутнения хрусталика становятся генные мутации, передающиеся потомству и наследственная катаракта. Если близкие родственники или члены семьи имели такие отклонения, будущей матери целесообразно сказать об этом ведущему гинекологу в период вынашивания плода.
Типы и классификация
По типологии различают:
- одностороннее развитие катаракты – явление крайне редкое, характеризуется поражением только одного глаза. Как правило, возникает на фоне внутриматочных инфекций, травм, аномалий структуры органов зрения;
- двухстороннее поражение диагностируется в 85%случаев, обусловлено наследственной предрасположенностью или другими болезнями.
Классификация морфологических форм
Все врожденные катаракты подразделяются на виды исходя из морфологических изменений тканей хрусталика и локализации помутнений.
Краткая характеристика основных видов:
- Капсулярные катаракты – поражается передняя или задняя капсула внутриглазной линзы. Площадь и интенсивность помутнения оказывают прямое влияние на качество зрения, оно может полностью отсутствовать или быть частично затуманенным. Нарушение в основном обусловлено метаболическими отклонениями матери, внутриутробными воспалительными процессами.
- Полярный тип (могут быть передними и задними) – область помутнения распространяется не только на капсулы, но и на передний либо задний полюс.
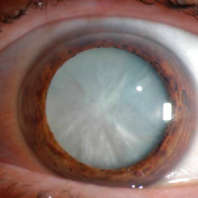
- При слоистой катаракте поражение напоминает мутный диск, который расположен по периферии взрослого и эмбрионального ядра. Эта форма самая распространенная. Заболевание имеет двухсторонний тип течения и в большинстве случаев грозит полной утратой зрения.
- Ядерная форма – в основном передается по наследству, поражает оба глаза. Наблюдается значительное изменение обменных процессов в ядрах, чем обусловлена практически полная потеря прозрачности хрусталиками. Ядерная катаракта очень ухудшает зрение либо приводит к слепоте.
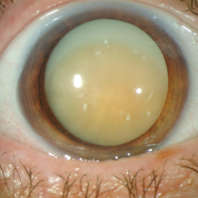
- Полная разновидность катаракты характеризуется диффузным помутнением всей площади хрусталика, поражает оба глаза, зачастую сопряжена с другими офтальмологическими патологиями. Как правило, новорожденные с таким диагнозом слепые, иногда сохраняется способность к светоощущению.
- Пленчатый вид – наличие мутной капсулы и небольшого количества хрусталиковых масс.
- Осложненные катаракты развиваются на фоне вирусных, бактериальных инфекций женщины в период третьего триместра беременности. Одновременно с этим заболеванием протекают и сопутствующие пороки: чаще всего поражен слуховой и речевой аппарат, нервная система, сердце.
Симптоматика
С медицинской точки зрения врожденная катаракта у взрослых и детей это равнозначные термины. Нарушение характеризуется общим специфическим признаком – поворачивание головы во время рассматривания предметов, игрушек таким образом, чтобы видеть их более здоровым глазом.
Характерные симптомы врожденной патологии:
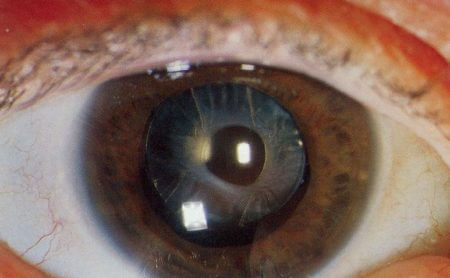
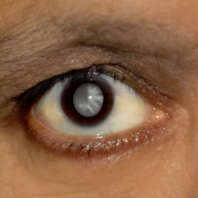
- на зрачке просматривается пятно в виде небольшого диска, отдельной точки, помутнения;
- воспаленные веки, ребенок стремится их постоянно почесать;
- зрачок может быть нехарактерного черного, сероватого либо белесоватого оттенка;
- развивается косоглазие;
- непроизвольные колебательные движения (нистагм);
- отсутствует реакция слежения за перемещающимися предметами;
- подергиваются глазные яблоки;
- у 2-х месячного ребенка нет фокусирования взгляда на окружающих объектах, в том числе он не фиксирует яркие, подвижные игрушки, не замечает лицо матери. Для рассмотрения заинтересовавшего предмет старается подобрать подходящую позу, чтобы увидеть неповрежденным глазом.
Врожденная патология зрительного аппарата нередко свидетельствует о параллельном течении других синдромов и пороков. Кроме этого, она негативно отражается на формировании ребенка и его дальнейшем качестве жизни – появление психологических комплексов, значительных косметических дефектов в виде косоглазия, потери интереса к обучению. Самое основное последствие, возникающее при отсутствии своевременной медицинской помощи – тяжелая форма амблиопии (полная слепота по причине бездействия).
Способы диагностирования
В подавляющем большинстве случаев заболевание выявляется в течение первых суток после рождения младенца при проведении тщательного медицинского обследования на предмет отклонений. Повторную проверку проводят по достижению ребенком 1,5-2 месяца.
Если в родильном доме врачи не обнаружили патологий, но в процессе подрастания, родители замечают специфические проявления катаракты, следует безотлагательно посетить детского офтальмолога для детальной проверки зрения.
Распространенные методики диагностики:
- обследование с помощью офтальмоскопа;
- проведение щелевой биомикроскопии;
- современная информативная методика ОКТ (оптическая когерентная томография);
- назначение эхоофтальмоскопии – ультразвукового исследования глазных яблок;
- в качестве дополнительных мер, врач собирает анамнез, проводит тест на выявление антител, исследуется моча, назначаются анализы крови для определения кальция и фосфора.
На основании собранных данных врач выясняет характер заболевания, его морфологическую форму, этап развития, наличие сопутствующих патологий, оценивает состояние зрительной функции и насколько она соответствует возрасту пациента. Только после всех медицинских мероприятий специалист ставит точный диагноз и определяет оптимальную стратегию лечения.
Методы хирургического лечения
Тактика лечения подбирается индивидуально исходя из следующих особенностей:
- при негативном влиянии на центральную остроту зрения (значительные отклонения) показано хирургическое удаление в ближайшие сроки;
- при незначительных помутнениях, которые не отражаются на четкости видения, назначается динамическое наблюдение за развитием заболевания, терапевтические способы поддержки состояния. Однако в будущем, все равно операция неизбежна.
Что касается сроков удаления, то этот вопрос решается исключительно врачом. Для определения подходящего периода хирургического лечения, он учитывает клиническую форму, остаточную остроту зрения, этиологию, состояние пациента. По общим медицинским правилам, вмешательство целесообразно проводить на ранних сроках – начиная с 2-3 месяцев жизни, пока структура хрусталика имеет мягкую консистенцию. Это обусловлено тем, что на фоне врожденного патологического состояния хрусталика существует большой риск развития обструкционной амблиопии – полной слепоты ребенка.

Если вы решили хирургическое лечение провести на поздних сроках, то знайте, что существует риск развития амблиопии.
Оперативное лечение может проводиться по методам:
- экстракапсулярной экстракции – удаляются хрусталиковые массы и ядро, а капсула оставляется;
- интракапсулярной экстракции – полное извлечение хрусталика с капсулой;
- криоэкстракции – к наконечнику аппарата примораживается внутриглазная линза, а затем извлекается;
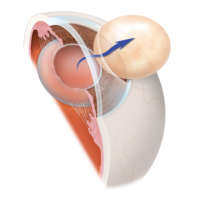
- факоэмульсификации – с помощью ультразвука выполняют предварительную деструкцию хрусталиковых масс, после чего делают минимальные разрезы (до 3 мм) и удаляют их. По отношению к детям в основном применяют ирригацию-аспирацию, в связи с неблагоприятным влиянием ультразвукового воздействия на глаз.
Используя специальные картриджи, через разрез, на место удаленного хрусталика устанавливают интраокулярную линзу. Если операция проводилась совсем на раннем этапе жизни, то сроки внедрения линзы временно откладывают (до момента созревания капсулы). Такой тип хирургического лечения выполняется поэтапно.
У маленьких пациентов (до 1 года) существует большая вероятность возникновения осложнений после удаления хрусталика. Возможно развитие глазных инфекций, отслоение сетчатки.
Дети с врожденным заболеванием хрусталика, прошедшие своевременное лечение в дальнейшем полноценном развитии ничем не отличаются от сверстников.